Hinweis: Es gilt das gesprochene Wort.
Qualität durch Steuerung – eine sehr spannende Fragestellung. Sie fragen sich vielleicht, was wird da gesteuert und wohin? Um das Thema näher zu beleuchten, werden die Rahmenbedingungen der medizinischen Rehabilitation, die Erfahrungen der Reha-Qualitätssicherung der Deutschen Rentenversicherung mit ihren Stärken und Schwächen, die Nutzung der Qualitätsindikatoren betrachtet. Zum Schluss gehe ich der Frage nach, wie realisieren wir Qualität durch Steuerung?
Rahmenbedingungen der medizinischen Rehabilitation
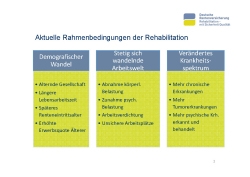
Die aktuellen Rahmenbedingungen, die wesentlich das Geschehen im Kontext rehabilitativer Leistungen beeinflussen, sind durch drei große Trends bestimmt (Folie 3).
Zunächst der viel zitierte demografische Wandel – er führt zu einer älter werdenden Gesellschaft, die länger im Arbeitsleben verbleibt unter anderem um die Stabilität der sozialen Sicherung zu gewährleisten. In Zukunft könnte das noch deutlich länger werden, diskutiert wird eine Lebensarbeitszeit, die an die Lebenserwartung gekoppelt ist.
Das heißt, wir haben durch das spätere Renteneintrittsalter eine höhere Erwerbsquote älterer Menschen. Die Arbeitswelt, in der diese Menschen arbeiten, hat sich im Vergleich zur Arbeitswelt vor 20 Jahren deutlich gewandelt. Zwar hat die körperliche Belastung deutlich abgenommen, gleichzeitig ist aber die psychische oder in vielen Fällen die psychosoziale Belastung durch die Anforderungen der heutigen Arbeitsaufgaben deutlich gestiegen.
Durch das durchschnittlich höhere Lebensalter haben wir es zunehmend auch mit Menschen zu tun, die mit chronischen Erkrankungen leben, oft multimorbide sind. Diese Konstellation kann vor allem bei längerer Lebensarbeitszeit auf die Berufs- und Erwerbsfähigkeit erheblichen Einfluss haben. Sie wird dazu führen, dass wir verstärkte Anstrengungen unternehmen, um diese Menschen beim Verbleib im Erwerbsleben oder der Wiedereingliederung in dasselbe zu unterstützen.
Haben wir vielleicht noch andere Herausforderungen, als die, mit denen wir sprichwörtlich gerechnet haben? (Folie 4)
Sind wir noch nicht nahe genug am Bedarf dessen, was sich Menschen, die in der Situation einer potentiell gefährdeten Erwerbsfähigkeit sind, sich wünschen oder brauchen? Müssen wir bei Rehabilitanden, die durch psychosozialen Stress getriggert an den Rand ihrer Leistungsfähigkeit gekommen sind, vielleicht doch mehr die Bedürfnisse der Individuen berücksichtigen? Und um beim Einzelnen zu bleiben, müssen wir unsere Angebote vielleicht viel stärker individualisieren oder deutlich flexibler für die einzelnen Rehabilitandinnen eine Reha nach Maß zusammenstellen?
Wie schaffen wir dann aber den Spagat zwischen dieser Individualisierung und der Standardisierung, ohne die unsere Reha-QS nicht auskommt?
Müssen wir uns in der Betreuung und Unterstützung der Betroffenen, angesichts der steigenden Komplexität der Arbeitswelt, der in einzelnen Fällen unzureichenden Kompensationsmöglichkeiten und der entsprechenden problematischen sozialen Auswirkungen nicht stärker am Einzelnen und den jeweils angemessenen Prozessen ausrichten und uns viel mehr noch mit der vorangehenden und nachgehenden Versorgung vernetzen? Aus meiner Sicht sollten wir uns in diese Richtung auf den Weg begeben und sind ja auch schon dabei.
Dies kann uns auch bei der Frage helfen, wie wir Qualität bestmöglich unter der Überschrift "Gute Qualität muss sich lohnen" im Zusammenspiel mit den Leistungserbringern berücksichtigen können.
Die Rehabilitation der Zukunft (Folie 5) könnte und sollte sich demnach in einigen Aspekten von dem unterscheiden, was wir heute kennen und praktizieren. Zu nennen sind Schlagworte für unterschiedliche Aspekte, die teilweise schon in der Erprobung sind, wie wohnortnahe, arbeitsplatznahe, individualisierte, flexibilisierte und modularisierte Rehabilitation und Fallmanagement. Mit einer Studie, die wir vor kurzem beauftragt und begonnen haben, wollen wir durch Analysen interner und externer Daten und Studienergebnisse sowie eine Befragung der relevanten Stakeholder Erkenntnisse gewinnen, wie wir die Reha-Leistungen der Zukunft ausgestalten müssen, um einen möglichst großen Benefit für unsere Versicherten im Einzelnen und für die Versichertengemeinschaft insgesamt realisieren zu können. Dabei ist natürlich immer darauf zu achten, wie neue konzeptionelle Anforderungen in den dafür zur Verfügung zu stellenden Ressourcen angemessen abgebildet werden.
Reha-Qualitätssicherung (QS) der Deutschen Rentenversicherung
Wenden wir den Blick von der Zukunft und schauen auf über 20 Jahre Reha-Qualitätssicherung zurück (Folie 6). Die Deutsche Rentenversicherung hat in diesem Punkt eine Vorreiterrolle im Reha-Bereich inne. Natürlich werden die QS-Verfahren einerseits immer wieder als aufwendig, umständlich und unbequem bezeichnet. Anderseits betonen Sie über diese lange Zeit hinweg aber auch, dass sie die Verbesserung internen Abläufe sehr unterstützen und insgesamt für die Weiterentwicklung als zwingend notwendig sind.
Sie hat von Anfang an bis heute alle Instrumente kontinuierlich mit wissenschaftlicher Unterstützung entwickelt und überarbeitet. Die Qualitätssicherung steht für die Erhaltung einer definierten und abgestimmten Qualität, somit auch als Unterstützung bei der Legitimation der Rehabilitation. Insgesamt kann man guten Gewissens sagen, die Qualitätssicherung ist ein Reflexionsschub für alle Akteure und die Reha-Qualitätssicherung der Deutschen Rentenversicherung war und ist wegweisend.
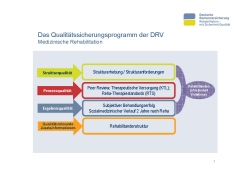
Die Reha-Qualitätssicherung in der medizinischen Rehabilitation ist darauf ausgerichtet, mit methodisch unterschiedlichen Verfahren und Instrumenten unterschiedliche Aspekte der Qualität zu erfassen und zu bewerten (Folie 7). Es werden sowohl Struktur-, Prozess-, als auch Ergebnisqualität in der medizinischen Rehabilitation abgebildet.
Die Strukturqualität beschreibt die Anforderungen an die räumliche, medizinisch-technische und personelle Struktur der Einrichtungen, wir erfassen sie mittels der Strukturerhebung.
Die Prozessqualität wird mit mehreren Verfahren erfasst. Dazu zählt das in den zurückliegenden Jahren optimierte Peer Review-Verfahren. Vergangenes Jahr wurde im Peer Review-Verfahren der somatischen Indikationen knapp 14.000 ärztliche Entlassungsberichte von Fachkollegen angeschaut und mit Hilfe der Checkliste bewertet. Im Jahr 2016 wird das Verfahren für den Indikationsbereich Psychosomatik und Abhängigkeitserkrankungen durchgeführt.
Die Klassifikation therapeutischer Leistungen (KTL) wurde speziell für die Rehabilitation der Rentenversicherung entwickelt. Im Reha-Entlassungsbericht werden die erbrachten therapeutischen Leistungen Rehabilitanden bezogen dokumentiert. In der Reha-QS werden pro Jahr die Daten von knapp 800.000 medizinischen Rehabilitationen ausgewertet. Die Klassifikation wurde wiederholt auf den neuen Stand gebracht. Zurzeit ist die KTL 2015 gültig.
Seit 2005 wurden Reha-Therapiestandards entwickelt. Sie enthalten evidenzbasierte und praxisrelevante Therapieanforderungen für die Rehabilitation, Basis sind die KTL-Leistungen. 2015 erfolgte eine Überarbeitung aller Reha-Therapiestandards.
Die Ergebnisqualität wird über die Rehabilitandenbefragung und den sozialmedizinischen Verlauf erhoben. Die Rehabilitandenbefragung beschreibt zwei Qualitätsindikatoren: Rehabilitandenzufriedenheit und subjektiver Behandlungserfolg. Insgesamt werden pro Jahr 135.000 Rehabilitanden-Fragebögen erfasst und ausgewertet.
Mit dem sozialmedizinischen Verlauf wird ein Überblick über den Erwerbsverlauf von pflichtversicherten Rehabilitanden der DRV zwei Jahre nach Rehabilitation gegeben.
Zusätzlich erhalten die Einrichtungen mit der Rehabilitandenstruktur einen zusammenfassenden Überblick über die Merkmale der Rehabilitanden. Dabei werden unter anderem soziodemografische und krankheitsbezogene Merkmale im Vergleich zu denen anderer Einrichtungen der gleichen Indikation dargestellt.
Das Konzept der Reha-Qualitätssicherung (Folie 8) bindet möglichst viele Versorgungszweige und Versorgungsformen der Rehabilitation ein. Das Ziel ist so umfassend als möglich zu informieren d. h. möglichst viele Fachabteilungen einzubeziehen, um über möglichst viele Rehabilitanden zu berichten. Mit der Qualitätssicherung wird angestrebt, die Qualität einer Fachabteilung durch unterschiedliche Aspekte abzudecken.
Wichtig sind die kontinuierliche Durchführung und die regelmäßige Berichterstattung an die Einrichtungen und an die RV-Träger. Grundlage hierfür ist die umfassende Routine-Dokumentation z. B durch den Reha-Entlassungsbericht. Auf den Entlassungsberichten basieren diverse Auswertungen. Mit relativ wenig Aufwand sind hiermit spezifische QS-Auswertungen möglich – denken Sie an die Therapeutische Versorgung, die Reha-Therapiestandards und an die Rehabilitandenstruktur.
Das Konzept der Reha-QS sieht die Finanzierung, Durchführung und auch Konzeption durch die Rentenversicherung vor (Folie 9). Das bedeutet bei aktuellen Weiterentwicklungen auch immer eine intensive Auseinandersetzung im Dialog mit den Einrichtungen. Transparenz in der Konzipierung und in der Durchführung stehen im Mittelpunkt. Zusätzlich liefert die Reha-QS auch Daten für versorgungsorientierte Fragestellungen.
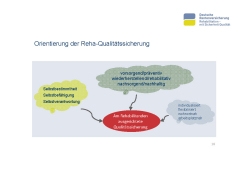
Bei allen inhaltlichen Diskussionen dürfen wir nicht vergessen, dass wir all unsere Leistungen im präventiven, rehabilitativen und im Nachsorgebereich darauf ausrichten, die betroffenen Rehabilitandinnen und Rehabilitanden bestmöglich aufzustellen, so dass sie im Erwerbsleben verbleiben oder dorthin zurückkehren können. Sie sollten stets im Vordergrund unserer Bemühungen stehen. Eine Reha-Qualitätssicherung ist am Rehabilitanden auszurichten. Gestärkt werden sollten die Selbstbestimmtheit, die Selbstbefähigung und die Selbstverantwortung des Rehabilitanden (Folie 10).
Erfahrungen – Stärken und Schwächen der Reha-Qualitätssicherung
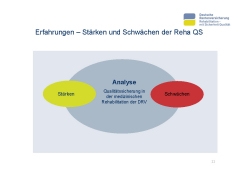
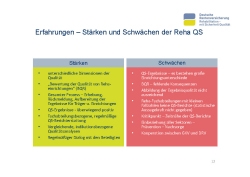
Nach über 20 Jahren Erfahrung mit der Reha-QS kann es nicht schaden, die Stärken und die Schwächen des Systems nochmal genauer in den Blick zu nehmen und zu prüfen, was noch so drinstecken könnte (Folie 11).
Betrachtet man zuerst die Stärken (Folie 12): Wir haben eine sehr umfassende Reha-QS-Berichterstattung, weil wir unterschiedliche Dimensionen der Qualität abbilden können und wollen. Die Bewertung von Qualität der Reha-Fachabteilungen wurde eingeführt. Das Bewertungskonzept ist so aufgebaut, dass sich an dem Bestmöglichen orientiert und dadurch eine kontinuierliche Qualitätsverbesserung erreicht werden kann. Eine Orientierung am Mittelwert würde diese Anreize nicht setzen, sondern eher zu einer Annäherung an die Durchschnittswerte führen. Alle Rückmeldungen gehen gleichermaßen an Reha- Einrichtungen und Rentenversicherungsträger. Die Berichterstattung erfolgt regelmäßig und bietet die Möglichkeit indikationsbezogene Analysen durchzuführen.
Betrachtet man die Schwächen, bestehen nach wie vor große Unterschiede in den Ergebnissen bei den unterschiedlichen Fachabteilungen. Diese können nicht zufriedenstellend reduziert werden. Die Bewertung von Qualität ist eingeführt, aber es gibt bislang keine Konsequenzen daraus. Unsere Verfahren zu näherungsweisen Bewertung der Ergebnisqualität sind noch nicht ausreichend ausgearbeitet. Da alle Verfahren auf statistische Belastbarkeit zielen, haben wir Probleme mit den Verfahren, QS-Berichte für kleine Einrichtungen zu erstellen. Nicht zuletzt ist die mangelnde Zeitnähe der QS-Berichte ein großer Kritikpunkt.
Aus Schwächen lassen sich jedoch im Handumdrehen Herausforderungen ableiten und anpacken (Folie 13). Wir sehen den Bedarf die Berichterstattung zu optimieren. Unter dem Motto: schneller, andere Übermittlungsmöglichkeiten und -wege sowie mehr Service für Sie.
Zusammenfassend stellt sich die Frage: Welche Konsequenzen haben die QS-Ergebnisse bislang und wo wollen wir hin?
Nutzung von Qualitätsindikatoren für die Belegung von medizinischen Reha-Einrichtungen
Bisher haben sich die Ergebnisse der Reha-QS nicht RV-Träger übergreifend einheitlich und systematisch in der Zusammenarbeit mit den Einrichtungen ausgewirkt. Vor diesem Hintergrund ist ein notwendiger und wichtiger Schritt, den wir in nächster Zukunft gehen werden, die Berücksichtigung qualitätsrelevanter Indikatoren bei der Belegung von Vertragseinrichtungen (Folie 14).
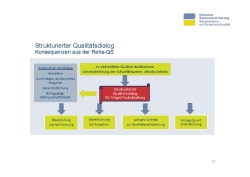
Für das konkrete Vorgehen hat sich die Projektgruppe Nutzung von Qualitätsparametern bei der Belegung von Reha-Einrichtungen (PG NQR) sich rentenversicherungsträgereinheitlich darauf verständigt, in einen Strukturierten Dialog mit den Einrichtungen zu gehen (Folie 15).
Zunächst werden ausgewählte Qualitätsindikatoren betrachtet. Die Indikatoren sind bekannt, sie stammen aus der externen Qualitätssicherung der DRV. Für diese ausgewählten Qualitätsindikatoren sind Schwellenwerte definiert, deren Unterschreitung als handlungsleitende Auffälligkeit definiert wurde. Kommt es also zu einer Unterschreitung eines Schwellenwertes, wird ein Strukturierter Dialog zwischen dem RV-Träger und der Einrichtung ausgelöst. Ziel des Dialogs ist, gemeinsam die Ursachen für eine Unterschreitung zu identifizieren sowie Schritte zur Qualitätsverbesserung einzuleiten. Im Mittelpunkt stehen die Anregung, der Austausch und die Unterstützung. Gemeinsam wird ein Zeitraum vereinbart, innerhalb dessen die Qualität sich nachweislich bessern muss.
Der Strukturierte Qualitätsdialog wird als wichtiges neues Instrument der Reha-Qualitätssicherung eingeführt. Zurzeit wird das Konzept für das Vorgehen ausgearbeitet. Der Schwerpunkt liegt darauf, dass das Vorgehen trägerübergreifend einheitlich und systematisch im Ablauf ist. Alle Rentenversicherungsträger sollten das Instrument in der gleichen Art und Weise nutzen.
Zum jetzigen Zeitpunkt sind fünf Qualitätsindikatoren festgelegt, die einen Strukturierten Dialog auslösen können (Folie 16). Es handelt sich um die Qualitätsindikatoren Behandlungszufriedenheit und subjektiven Behandlungserfolg der Rehabilitandenbefragung, der therapeutischen Versorgung, der Reha-Therapiestandards sowie des Peer Review-Verfahrens. Ziel ist es in einem definierten Zeitraum eine deutliche Qualitätsverbesserung in einem definierten Zeitraum zu erreichen.
Das nächste Arbeitspaket ist die rentenversicherungseinheitliche Berücksichtigung von Qualitätsindikatoren bei einer Belegungsauswahl von medizinischen Reha-Einrichtungen.
Um eine aktive Teilnahme fast aller Fachabteilungen an der Reha-QS zu gewähren, wurde die statistische Belastbarkeit kleinerer Stichproben geprüft. Da die Auswertung positiv ist, soll bei der therapeutischen Versorgung (KTL) sowie bei den Reha-Therapiestandards (RTS) die Mindestfallzahlen zur Erstellung von Qualitätsindikatoren gesenkt werden. Darüber hinaus soll zukünftig im Versorgungszweig ambulante Somatik für die Rehabilitandenbefragung eine Adjustierung, eine Bewertung und somit ein Qualitätsindikator entwickelt und eingeführt werden. Auch im Umgang mit kleinen Einrichtungen gibt es weitere Überlegungen, wie die Teilnahmequoten erhöht werden können.
Ein Strukturierter Qualitätsdialog wird zwischen RV-Träger und Einrichtung ausgelöst, wenn ein Schwellenwert unterschritten wird. Es ist ein absoluter Schwellenwert und ein relativer Schwellenwert definiert (Folie 17). Wenn der absolute Schwellenwert von 50 Qualitätspunkten, der für alle Qualitätsindikatoren gilt, unterschritten wird, muss der zuständige Rentenversicherungsträger einen QS-Dialog auslösen. Wenn der relative Schwellenwert, der sich aus dem Mittelwert der Vergleichsgruppe minus einer Standardabweichung berechnet und bei mindestens zwei Qualitätsindikatoren vorliegen muss, unterschritten wird, sollte ein Qualitätsdialog ausgelöst werden.
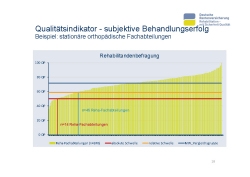
Um eine Vorstellung über die Größenordnung zu erhalten, wenden wir uns einem Beispiel zu (Folie 18). Von insgesamt 248 stationären, orthopädischen Fachabteilungen aller RV-Träger wird bei 14 Fachabteilungen der absolute Schwellenwert unterschritten. Die Mitarbeiter des zuständigen Rentenversicherungsträgers (Federführer) müssen einen Qualitätsdialog auslösen, das heißt zunächst, dass der zuständige Rentenversicherungsträger die Fachabteilung um Stellungnahme bittet und ein Gespräch anberaumt. Insgesamt 45 Fachabteilungen unterschreiten den relativen Schwellenwert. Das heißt, wenn bei mindestens zwei Qualitätsindikatoren die Werte auffällig sind – in diesem Fall muss ein weiterer QS-Indikator betrachtet werden –, so soll der zuständige RV-Träger einen QS-Dialog einleiten.
Wird wiederholt das Ziel der Qualitätsverbesserung verfehlt, sind Konsequenzen zu ziehen.
Ausblick: Wie realisieren wir Qualität durch Steuerung?
Gerade bei dem sensiblen Thema, wie sich gute Qualität auszahlen kann, streben wir einen partnerschaftlichen Austausch an, denn auch Sie meine Damen und Herren sind häufig an uns herangetreten mit dem Hinweis, dass sich gute Qualität lohnen sollte.
Die Entwicklung der konkreten Ausgestaltung macht uns jedoch noch einmal die große Komplexität des Themas deutlich. Deshalb streben wir an, offene Fragen mit Ihnen zusammen aktiv anzugehen (Folie 19). Wir haben gemeinsam schon viel erreicht und sind uns gleichzeitig ganz sicher, dass auch Sie als Ziel eine weitere Verbesserung der Qualität anstreben.
Nach unserer Einschätzung können die Auswirkungen der Qualität auf Belegung oder Vergütung zu Veränderung der Leistungserbringung und der Leistungserbringer führen. Wir sind uns in diesem Sinne der Risiken wohl bewusst, die eine veränderte Einrichtungsauswahl birgt. Aus diesem Grund streben wir eine Pilotierung und wissenschaftliche Begleitung des Vorgehens an und werden ein aktives Monitoring betreiben, um alle Nebeneffekte des Vorgehens zu erfassen und ggf. entsprechende Änderungen initiieren.
Gleichzeitig möchte ich aber noch einmal explizit auf die Chancen hinweisen, die dieses Vorhaben birgt. Das Ziel, die Qualität aktiv zu verbessern, kann den Impuls geben, sich noch einmal umfassend mit der Patienten- und Mitarbeiterorientierung auseinanderzusetzen und dabei die bestehenden Konzepte und Vorgehensweisen unter dieser Zielsetzung zu überprüfen.
Wir erhoffen uns mehr Flexibilität, mehr Kommunikation und mehr Beratung – wir wollen mit Ihnen im Gespräch bleiben.
Zusammenfassend darf ich sagen, wir wollen nach definierten, wissenschaftlich geprüften und transparenten Kriterien steuern, die auch bei Ihnen auf große Akzeptanz stoßen!